Kardiomyopathie
Kardiomyopathie: Formen und Therapieansätze
 Der Begriff „Kardiomyopathie“ fasst eine Reihe von Erkrankungen der Herzmuskulatur zusammen, bei denen das Herz weniger leistungsfähig ist. Es zeigen sich Symptome einer Herzschwäche, die bis hin zum plötzlichen Herztod führen können. Der Herzmuskel verändert bei Kardiomyopathien seine Struktur und braucht in der Regel medikamentöse Unterstützung.
Der Begriff „Kardiomyopathie“ fasst eine Reihe von Erkrankungen der Herzmuskulatur zusammen, bei denen das Herz weniger leistungsfähig ist. Es zeigen sich Symptome einer Herzschwäche, die bis hin zum plötzlichen Herztod führen können. Der Herzmuskel verändert bei Kardiomyopathien seine Struktur und braucht in der Regel medikamentöse Unterstützung.
Inhaltsübersicht:
- Was ist eine Kardiomyopathie?
- Symptome
- Ursachen
- Diagnose
- Behandlung
- Arten von Kardiomyopathien
- Dilatative Kardiomyopathie
- Ursachen der dilatativen Erkrankung
- Symptome der dilatativen Herzerkrankung
- Behandlung der dilatativen Herzerkrankung
- Prognose für Patienten
- Hypertrophe Kardiomyopathie
- Verschiedene Formen der hypertrophen Herzmuskelerkrankung
- Ursachen von HCM und HOCM
- Symptome der hypertrophen Herzmuskelerkrankung
- Behandlung der Erkrankung
- Prognose für Patienten
- Restriktive Kardiomyopathie
- Verschiedenen Formen der restriktiven Herzerkrankung
- Ursache der restriktiven Erkrankung des Herzens
- Symptome der Erkrankung
- Behandlung der restriktiven Herzkrankheit
- Prognose bei restriktiver Herzmuskelkrankheit
- Arrhythmogene rechtsventrikuläre Kardiomyopathie
- Sonstige Herzmuskelerkrankungen
- Leben mit der Erkrankung: Was sollten Patienten wissen?
Was ist eine Kardiomyopathie?
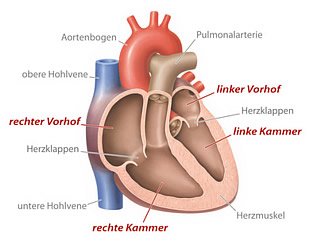
Das Herz arbeitet wie eine Pumpe und sorgt dafür, dass der Kreislauf stabil bleibt. Dafür wird ständig Blut angesaugt und ausgeworfen: Über den rechten Vorhof gelangt das sauerstoffarme Blut in die rechte Herzkammer. Von hier aus wird es in die Lunge gepumpt, in der es mit frischem Sauerstoff versorgt wird. Nun führt der Weg des Blutes über den linken Vorhof in die linke Herzkammer. Danach geht es weiter in den Körperkreislauf, wo alle Organe und Zellen mit Sauerstoff und Nährstoffen versorgt werden. Dieser normale Ablauf ist bei Kardiomyopathien gestört: Durch die Veränderung der Struktur kann das Herz nicht mehr richtig arbeiten und kommt seiner Funktion als Blutpumpe nicht mehr nach. Je nach Form der Kardiomyopathien verursacht das unterschiedliche Beschwerden.
Kardiomyopathien können angeboren oder erworben sein, verschiedene Risikofaktoren begünstigen das Entstehen einer solchen Herzmuskelerkrankung. Eine Geschlechterverteilung kann nicht festgestellt werden, denn während einige Formen der Kardiomyopathien eher Männer betreffen, gehören bei anderen Formen wiederum Frauen zu den Hauptpatienten.
Symptome
Allgemeine Symptome sind Müdigkeit und Schwäche sowie eine abnehmende körperliche Leistungsfähigkeit. Außerdem können sich Haut und Schleimhäute leicht bläulich verfärbt zeigen, weil die Sauerstoffausschöpfung im Körper zu hoch ist. Durch den Rückstau des Blutes in Lunge und Venen kann es zur Ödembildung kommen. Darunter versteht man Wasseransammlungen im Körper, die sich zuerst in den Beinen, dann auch in Armen und im Körperstamm zeigen. Sie können wiederum das Problem der Atemnot verstärken, wenn das Wasser die Lunge erreicht. Zusätzlich schlägt das Herz meist schneller, weil der Körper unter Sauerstoffmangel leidet. Dies wiederum kann mit Herzrhythmusstörungen einhergehen.
Welche Symptome im Einzelnen auftreten, ist von Patient zu Patient verschieden, außerdem hängt dies mit der Art der Herzmuskelerkrankung zusammen. Teilweise sind die Symptome auch nur mild ausgeprägt, sodass die Betroffenen mit einem eingeschränkt arbeitenden Herzen leben, ohne je etwas von ihrer Erkrankung zu erfahren.
Ursachen
Bei Kardiomyopathien wird zwischen primären und sekundären Erkrankungsformen unterschieden. Diese Unterscheidung ist auch bei einer Betrachtung der Ursachen der Erkrankung sinnvoll.
Primäre Herzmuskelerkrankungen sind meist genetisch bedingt – liegt in der Familie bereits eine derartige Erkrankung vor, ist das Risiko deutlich größer, dass ein Nachkomme daran erkrankt. Diese angeborenen Erkrankungen zeigen sich teilweise direkt nach der Geburt, teilweise treten sie aber auch erst im Laufe des weiteren Lebens auf.
Besonders häufig kommen sekundäre Kardiomyopathien vor, die auf Erkrankungen zurückzuführen sind, die auch andere Organe des Körpers angreifen. So können Erkrankungen, die eine Veränderung des Bindegewebes verursachen oder bei denen sich schädliche Stoffe im Herzen anreichern, zu einer Erkrankung des Herzmuskels führen. Entzündungen und Krebserkrankungen, eine Entzündung der Herzinnenhaut oder häufige Herzbeutelergüsse können ebenso eine sekundäre Herzmuskelschwäche auslösen wie die Strahlung, der ein Mensch im Rahmen einer Strahlentherapie ausgesetzt ist. Steckt sich ein Kind bei der Geburt mit Mumpsviren an, erhöht dies ebenfalls das Risiko einer Erkrankung des Herzens deutlich.
Diagnose
Dem Verdacht auf eine Herzmuskelentzündung muss in jedem Fall nachgegangen werden, um ein Fortschreiten der Erkrankung zu verhindern und um das Risiko des plötzlichen Herztods einzudämmen. Der Arzt wird bei der ersten Untersuchung eine ausführliche Anamnese erstellen. Dazu befragt er den Patienten zu dessen Krankengeschichte, zu den vorliegenden Beschwerden und deren Häufigkeit. Wichtig ist dazu auch die Familiengeschichte – traten derartige Erkrankungen bereits bei Verwandten auf?
Nach der Anamnese wird eine gründliche körperliche Untersuchung vorgenommen, wobei verschiedene apparative Untersuchungsmethoden angewendet werden können. Die Diagnosestellung beginnt mit dem Abhören des Herzens, bei dem sich erste Unregelmäßigkeiten zeigen können. Eine Blutuntersuchung ergänzt die folgenden apparativen Diagnostiken:
- Ultraschall: Bei der sogenannten Echokardiographie wird die Herzmuskulatur untersucht. Es geht um seine Beweglichkeit und Dicke, außerdem kann die Menge des Blutes gemessen werden, welches aus der linken Herzkammer gepumpt wird.
- EKG: Das Elektrokardiogramm misst die Aktivität des Herzmuskels und zeigt Rhythmusstörungen und Verzögerungen der Leistung an. Möglich ist das EKG direkt in der Praxis oder als Langzeit-EKG, das für mindestens 24 Stunden getragen werden muss. Auch ein Belastungs-EKG auf dem Ergometer ist eine gängige Untersuchungsmethode in der Praxis des untersuchenden Arztes.
- Herzkatheder: Um zum Beispiel die Druckverhältnisse in den Gefäßen des Herzens zu messen, kann eine Herzkathederuntersuchung vorgenommen werden. Dabei wird ein dünner Schlauch zum Beispiel von der Leiste über die großen Blutgefäße bis zum Herzen geschoben.
- Biopsie: Wird eine Herzkathederuntersuchung vorgenommen, ist eine Biopsie des Herzens möglich. Dabei entnimmt der Arzt ein kleines Gewebestück des Herzens, welches unter dem Mikroskop betrachtet Aufschluss über die Gewebestruktur des Herzmuskels gibt.
- Bildgebende Verfahren: Das früher übliche Röntgen wird mehr und mehr als Untersuchungsmethode verdrängt, weil es nur einen groben Einblick geben kann. Weitaus verbreiteter ist inzwischen das CT und das MRT, mit denen sich das Herz in allen Details darstellen lässt.
Behandlung
Der Arzt unterscheidet in die kausale und die symptomatische Therapie. Bei der erstgenannten Variante wird die Krankheitsursache direkt behandelt, bei der zweiten ist dies nicht möglich. Hier geht es vor allem darum, die Symptome zu lindern bzw. verschwinden zu lassen. Es werden Medikamente eingesetzt, die zu einer Entlastung des Herzens führen sollen oder die gegen Rhythmusstörungen des Herzens wirken. Teilweise werden gerinnungshemmende Medikamente verordnet, damit die Bildung von Blutgerinnseln verhindert wird. Die Patienten sollten sich außerdem körperlich schonen sowie Sport nur in angemessenem Umfang ausüben. Eine regelmäßige Bewegung ist jedoch wichtig, um die Durchblutung zu fördern und die Leistungsfähigkeit des Herzmuskels möglichst zu erhalten.
Teilweise müssen chirurgische Eingriffe in Betracht gezogen werden – Herzschrittmacher und Herztransplantation sind gängige Behandlungsformen, wenn andere Therapien nicht ausreichend sind.
Ohne Behandlung sinkt die Lebenserwartung bei einer dilatativen oder einer restriktiven Kardiomyopathie deutlich, oft hilft hier tatsächlich nur die Herztransplantation. Bei einer nur gering ausgeprägten hypertrophen Herzmuskelerkrankung hingegen ist die Lebenserwartung meist nicht eingeschränkt. Die seltene arrhythmogene rechtsventrikuläre Erkrankung ist mit keiner guten Prognose behaftet – rund 70 Prozent der Menschen, die keine Therapie erhalten, sterben innerhalb von zehn Jahren nach Diagnosestellung. Werden die Rhythmusstörungen aber behandelt, ist die Lebenserwartung nicht oder nur wenig eingeschränkt. Generell müssen Kardiomyopathien also behandelt werden, da sie sich mit ihrem Fortschreiten tödlich auswirken können.
Arten von Kardiomyopathien
Ein Arzt unterscheidet grundsätzlich die primären von den sekundären Kardiomyopathien.
Die primäre Form entsteht direkt im Herzmuskel und weitet sich von hier aus nicht weiter aus. Die sekundäre Herzmuskelerkrankung hingegen entsteht aus einer anderen Erkrankung heraus, die sich auf die Organe des Menschen auswirkt und auch das Herz betrifft. Die primäre Erkrankung kann bereits ab der Geburt vorliegen oder bildet sich im Laufe der Jahre heraus – Mischformen zwischen angeborenen und später erworbenen Erkrankungen sind ebenfalls möglich. Insgesamt gibt es vier Haupttypen der Kardiomyopathie:
1. Dilatative (kongestive) Erkrankung
2. Hypertrophe Erkrankung
3. Restriktive Erkrankung
4. Arrhythmogene rechtsventrikuläre Erkrankung
Die einzelnen Formen der Kardiomyopathie stellen wir im Folgenden vor.
Dilatative Kardiomyopathie
Die dilatative (kongestive) Herzmuskelerkrankung gilt als die häufigste Form der Kardiomyopathien und wird mit DCM abgekürzt. Der Herzmuskel ist bei dieser Form ermüdet, seine Struktur wird dünner und weicher. Das Herz ist nicht mehr in der Lage, den Körper mit genügend Blut zu versorgen. Es kann zu Wasseransammlungen in der Lunge kommen, wenn die linke Herzkammer betroffen ist. Bei Erkrankung der rechten Herzkammer hingegen sammelt sich das Wasser in den anderen Organen, vor allem in den Beinen, an den Knöcheln sowie in den Organen, die sich im Bauchraum befinden. Dazu kann ein Blutstau auftreten.
Beginnt die kongestive Erkrankung beschränkt auf die linke Herzkammer und den linken Vorhof, kann sie sich nach einiger Zeit auch auf die rechten Herzhöhlen ausweiten.
Betroffen sind zwei- bis dreimal mehr Männer als Frauen, die meisten Patienten sind zwischen 20 und 40 Jahre alt, wenn die Diagnose gestellt wird. Kongestive Erkrankungen sind selten: Statistisch gesehen erkranken pro Jahr rund sechs von 100.000 Menschen in Deutschland.
Ursachen der dilatativen Erkrankung
Die dilatative Erkrankungsform kann virusbedingt auftreten: Lag eine Infektion mit Bakterien oder Viren vor, die das Herz angegriffen haben, so kann dies ebenso zur Erkrankung führen wie ein schwerer Bluthochdruck oder das Vorliegen einer koronaren Herzerkrankung. Die DCM wird zudem durch Alkohol, Drogen, Medikamente (vor allem die in der Chemotherapie eingesetzten Medikamente) ausgelöst – die enthaltenen Stoffe wirken toxisch und schädigen das Herz.
Eine Autoimmunkrankheit, bei der sich die Abwehrreaktionen des Körpers praktisch gegen sich selbst richten, kann ebenfalls als Ursache für eine dilatative Erkrankung infrage kommen. Der Körper bildet Antikörper, die das Gewebe sowie die Organe angreifen. Derartige Vorgänge sind beispielsweise bei Rheuma oder auch bei Diabetes bekannt.
Selten kann bei einer Schwangerschaft eine kongestive Erkrankung des Herzens auftreten – bei einer von 10.000 Schwangerschaften ist dieses Phänomen bekannt. Die Herzmuskelerkrankung lag dann bereits vor und verlief bisher symptomlos – durch die Schwangerschaft und deren Belastung für den Kreislauf der Frau bricht die Krankheit aber aus. Bei etwa der Hälfte der betroffenen Frauen klingen die Symptome nach sechs bis acht Wochen nach der Entbindung wieder ab und eine Therapie ist nicht nötig. Sie können jedoch – teilweise stärker als zuvor – bei einer erneuten Schwangerschaft wieder auftreten.
Nicht immer lässt sich eine Ursache eindeutig feststellen. Es ist jedoch bekannt, dass das Risiko einer dilatativen Herzerkrankung familiär gehäuft ist – in rund 25 Prozent der Erkrankungsfälle gab es in der Familie ebenfalls kongestive Erkrankungen des Herzens.
Des Weiteren kann ein Herzklappenfehler als Auslöser der Erkrankung gesehen werden, weitere Ursachen können Hormonstörungen, Mangelernährung und das Einwirken von Umweltgiften (hier vor allem Schwermetalle) sein.
Symptome der dilatativen Herzerkrankung
Die dilatative Kardiomyopathie tritt entweder binnen kürzester Zeit auf oder entwickelt sich vergleichsweise langsam. Je nach Stadium der Erkrankung zeigen sich verschiedene Symptome:
- Atemnot: Dieses Symptom tritt immer dann auf, wenn sich Wasseransammlungen in der Lunge zeigen. Das Problem beginnt bei körperlicher Belastung, tritt aber, wenn sich mehr Wasser ansammelt, auch im Ruhezustand auf.
- Wasseransammlungen in den Beinen: Das Herz ist nicht mehr in der Lage, das Blut ausreichend zu pumpen – es kommt zum Blutstau vor den Herzhöhlen. Infolgedessen bilden sich Wasseransammlungen (sogenannte Ödeme) zuerst in den Beinen. Meist tritt das Symptom erst gegen Abend auf, mit Fortschreiten der Erkrankung sind aber ganztags Ödeme zu beobachten.
- Müdigkeit und Schwächegefühl: Die Muskeln werden infolge der eingeschränkten Pumpfunktion des Herzens nur noch unzureichend mit Blut und Sauerstoff versorgt, was sich vor allem bei körperlicher Belastung zeigt. Ein Schwächegefühl bis hin zur Müdigkeit macht sich bemerkbar.
- Herzklopfen und Ohnmacht: Schlägt das Herz zu schnell, zu langsam oder unregelmäßig, wird das als Herzrhythmusstörung bezeichnet. Diese ist typische für die kongestive Erkrankung und kann Angstgefühle und Ohnmachtsanfälle hervorrufen. Letztere entstehen durch die geringere Blutmenge, die durch den Körper gepumpt wird.
- Schmerzen in der Brust: Liegt eine kongestive Erkrankung vor, sind teilweise Brustschmerzen üblich, die bei Belastung oder auch in Ruhe auftreten.
Insgesamt sind die Symptome mit denen einer typischen Herzschwäche – auch Herzinsuffizienz genannt – vergleichbar. Der Experte spricht von einem Vorwärtsversagen, wenn das Herz nicht mehr genügend Blut durch den Körper pumpen kann. Ein Rückwärtsversagen liegt vor, wenn sich das Blut in den herzzuführenden Blutgefäßen staut.
Sind alle Herzhöhlen betroffen, wird von einer Globalinsuffizienz gesprochen, bei der auch die Venen am Hals verstärkt sichtbar werden. Das liegt daran, dass sich das Blut aus Kopf und Hals staut, denn das Herz schafft es nicht mehr, den Kreislauf ausreichend zu versorgen bzw. genügend Blut zu pumpen.
Liegt eine dilatative Erkrankung vor, ändert sich die Struktur des Herzens und damit auch die Entstehung und Weiterleitung elektrischer Reize. Dies wiederum sorgt für die vielfach beschriebenen Rhythmusstörungen, die für Herzstolpern, Angstgefühle und sogar für einen Kreislaufzusammenbruch sorgen können. Im schlimmsten Fall ist der plötzliche Herztod möglich.
An der kongestiven Erkrankung leidende Menschen sind öfter von Blutgerinnseln betroffen, weil der Blutfluss in den Herzhöhlen gestört ist. Lösen sich solche Gerinnsel, drohen Lungeninfarkt und Schlaganfall, weil die Blutgefäße plötzlich verstopft sind.
Behandlung der dilatativen Herzerkrankung
Der Arzt wird eine kausale, das heißt, eine ursächliche Behandlung der Erkrankung anstreben. Liegt beispielsweise eine Herzentzündung vor, die durch Viren verursacht wurde, so werden diese bekämpft. Schädliche Stoffe wie Drogen oder Alkohol müssen gemieden werden, Hormonstörungen werden durch die Gabe entsprechender Präparate ausgeglichen.
Kann die kongestive Herzerkrankung nicht kausal behandelt werden, müssen die Symptome gelindert werden bzw. wird das Fortschreiten der Erkrankung möglichst eingedämmt. Dafür nutzt der Arzt verschiedene Medikamente, zu denen unter anderem Beta-Blocker, Diuretika und ACE-Hemmer gehören. Außerdem bekommt der Patient Blutverdünner, damit wird die Gefahr der Thrombosebildung verringert.
Der Arzt entscheidet, ob eine konsequente körperliche Schonung oder eine leichte Belastung durch regelmäßige Bewegung für den Patienten sinnvoller ist. Wichtig ist in jedem Fall das Mitwirken des Patienten, der auf Alkohol und Nikotin verzichten muss, um das Herz nicht weiter zu belasten.
Schreitet die dilatative Erkrankung weiter fort, kann das Einsetzen eines Herzschrittmachers sinnvoll sein. Dieser lässt das Herz regelmäßiger schlagen und verhindert, dass Rhythmusstörungen zum Herztod führen. Als letzte Möglichkeit der Behandlung wird die Herztransplantation in Erwägung gezogen, allerdings sind die Wartezeiten auf Spenderherzen sehr lang.
Prognose für Patienten
Das Ausmaß der Herzschädigung ist ausschlaggebend für die weitere Prognose der Patienten im Hinblick auf den Verlauf der Erkrankung sowie auf das zu erwartende Lebensalter. Können nur die Symptome bekämpft werden, fühlt sich der Patient zwar besser, die Erkrankung wird jedoch nicht aufgehalten oder rückgängig gemacht. Der Alltag wird immer mehr durch die Krankheit bestimmt. Die Todesfallrate liegt zwischen 85 und 90 Prozent der DCM-Patienten innerhalb von zehn Jahren nach der Diagnose. Bei einer kausalen Behandlung und einer schwachen Schädigung des Herzmuskels ist die Prognose allerdings weitaus weniger schlecht.
Hypertrophe Kardiomyopathie
Die hypertrophe Kardiomyopathie – kurz HCM – ist die zweithäufigste Form der Herzmuskelerkrankungen und zeigt sich durch eine Verdickung der Wände des linken Ventrikels. Eher selten ist die rechtsventrikuläre Verdickung zu erkennen, wobei für den Ausbruch der Erkrankung keine Ursache festgestellt werden kann. Familiär kommen HCM und HOCM (hypertrophe obstruktive Kardiomyopathie) gehäuft vor, eine genetische Disposition ist anzunehmen.
Bei HOCM ist die Herzscheidewand verdickt, dadurch ist der Ausfluss des linken Ventrikels eingeschränkt. Die Herzkammer pumpt aber normal, außerdem ist ihr Durchmesser normal oder leicht verringert.
Normalerweise verdickt sich das Herz bzw. die Herzmuskulatur, weil eine schwere körperliche Belastung vorliegt. Das ist zum Beispiel bei Hochleistungssportlern der Fall. Bei der HOCM bzw. bei der HCM liegt eine derartige Ursache jedoch nicht vor.
Die hypertrophe Erkrankung des Herzens ist in Deutschland vergleichsweise häufig anzutreffen – rund zwei von 100 Menschen sind betroffen. Innerhalb einer Familie gibt es nicht selten mehrere ähnliche Krankheitsfälle, was auf die genetische Veranlagung zu dieser Krankheit hindeutet. Einige Formen der Erkrankung zeigen sich bereits im Kindesalter, andere Patienten berichten von ersten Symptomen erst im höheren Lebensalter. Männer und Frauen sind gleichermaßen von der Krankheit betroffen.
Verschiedene Formen der hypertrophen Herzmuskelerkrankung
Die hypertrophe Herzmuskelkrankheit kann in verschiedenen Formen auftreten. Darunter sind die folgenden zu finden:
- Asymmetrische Verdickung des Septums: Bei dieser Form ist die Herzscheidewand zwischen linker und rechter Herzkammer verdickt, diese Form tritt am häufigsten auf.
- HOCM: Vor allem die oberen Teile der Herzscheidewand sind verdickt, davon ist ein Teil des linken Ventrikels betroffen. Der Blutfluss beim Ausströmen aus dem Herzen ist behindert. Die anliegende Mitralklappe wird undicht und sorgt gemeinsam mit dem gestörten Blutfluss für ein typisches Herzgeräusch.
- HNCM: Hierbei sind die Wände an der Spitze des linken Ventrikels verdickt. Bemerkenswert: In Japan tritt diese Form am häufigsten auf. Es gibt kein spezifisches Herzgeräusch.
Die Auswurfbahn innerhalb des linken Ventrikels ist bei der HOCM gestört. Das Herz steht sich sozusagen selbst im Weg und behindert seine eigene Arbeit – das Blut wird nicht mehr uneingeschränkt von der Herzkammer in die Aorta gepumpt. Meist findet sich die Einengung vor der Aortenklappe. Experten gehen davon aus, dass rund 70 Prozent der von einer hypertrophen Herzmuskelkrankheit Betroffenen unter der Einengung der Auswurfbahn leiden. Diese Einengung wiederum bewirkt, dass die Symptome bei der HOCM ausgeprägter sind als bei der normalen HCM.
Ursachen von HCM und HOCM
Vereinfacht könnte man sagen, dass die Fasern des Herzmuskels bei der HOCM und bei der HCM falsch angeordnet sind, was erblich bedingt ist. Es wird angenommen, dass die Erbinformationen, nach denen sich die Herzmuskelzellen entwickeln, gestört sind. Die einzelnen Muskelsubstanzen werden gestört gebildet, weil die Gene verändert sind.
Diese Form der Herzkrankheit verändert die Struktur des Herzens – die Größenzunahme wird in der Medizin generell als Hypertrophie bezeichnet. Diese verläuft bei der Herzerkrankung ungleichmäßig, der Muskel verdickt sich nicht überall gleich. Die dicke Herzwand ist aber steifer als normal, damit wird die Versorgung des Herzens selbst eingeschränkt. Muss das Herz mehr arbeiten, weil eine gewisse körperliche Belastung vorliegt, werden die einzelnen Muskelzellen nicht mehr ausreichend mit Blut versorgt.
Neben den Muskelzellen wächst zudem das Bindegewebe, die Dehnbarkeit des linken Ventrikels ist stark eingeschränkt. Die Diastole (Phase der Blutfüllung) wird gestört – auch die Systole, bei der das Herz pumpt und sich entspannt, ist beeinträchtigt.
Die genetische Veranlagung für eine hypertrophe Erkrankung des Herzens ist bei rund 40 bis 60 Prozent der Patienten zu finden – der Fehler in der Erbsubstanz sorgt dafür, dass die Muskulatur des Herzens nicht mehr richtig arbeitet. Eine familiäre Häufung ist zu beobachten.
Einige Erkrankungen stehen im Verdacht, die hypertrophe Herzmuskelkrankheit auszulösen. Amyloidosen, Friedrich-Ataxie und Noonan-Syndrom sind drei Beispiele für Erkrankungen und Fehlbildungen, die als Auslöser infrage kommen. Viele dieser Krankheiten sind ebenfalls erblich.
Rund 30 Prozent der Patienten sind erkrankt, ohne dass eine erkennbare Ursache vorliegt.
Symptome der hypertrophen Herzmuskelerkrankung
Diese Form der Herzerkrankung geht ohne typische Symptome einher – sie treten außerdem manchmal auf, manchmal nicht. Warum sie wechseln, ist allerdings bis dato nicht bekannt. Zu den Beschwerden, bei denen das Herz in den Fokus der Untersuchungen rücken sollte, gehören unter anderem:
- Luftnot: Meist fühlen sich die Patienten rasch außer Atem oder leiden bei körperlicher Beanspruchung unter Atemlosigkeit. Schreitet die Herzschwäche weiter fort, kann die Luftnot auch im Ruhezustand auftreten.
- Schmerzen in der Brust: Auch dieses Symptom zeigt sich eher unter Belastung, was aber auch bei einer koronaren Herzkrankheit der Fall ist. Bei der hypertrophen Erkrankung sind die Herzkranzgefäße allerdings normal. Mediziner gehen davon aus, dass sich die Schmerzen aufgrund von Sauerstoffmangel zeigen: Der verdickte Muskel bekommt nicht ausreichend Sauerstoff, weil die Herzkranzarterien nicht mehr als üblich transportieren.
- Herzklopfen: Viele Patienten klagen bei HOCM oder HCM über starke und harte Herzschläge, außerdem „stolpert“ das Herz häufig.
- Kreislaufbeschwerden und Ohnmacht: Wer sich als Patient mit einer Herzerkrankung einer starken körperlichen Belastung aussetzt, muss mit Schwindel und Ohnmachtsanfällen rechnen. Teilweise kommen Herzrhythmusstörungen als Ursache infrage, teilweise sinkt der Blutdruck enorm ab. Außerdem gibt es die Theorie, dass der Körper zu wenig Sauerstoff bekommt und sich dadurch Schwindelanfälle zeigen.
Teilweise treten Ödeme auf, die sich vor allem in den Beinen, aber auch in der Lunge zeigen. Der Rückstau des Blutes sorgt für diese Flüssigkeitsansammlungen im Körper.
Durch den gestörten Blutfluss kann es zur Bildung von Blutgerinnseln kommen, die wiederum das Risiko eines Gefäßverschlusses und damit eines Schlaganfalls erhöhen. Auch ein Lungeninfarkt ist eine mögliche Komplikation, die sich durch die Erkrankung zeigt.
Nur in wenigen Fällen sind die Schäden, die HCM oder HOCM im Herz verursachen, so groß, dass es zum plötzlichen Herzstillstand kommt. Die Gefahr zu diesem ist besonders bei körperlicher Anstrengung und in der ersten Ruhephase danach sehr groß.
Behandlung der Erkrankung
Vor der Behandlung steht eine umfassende Untersuchung, die mit der gesicherten Diagnose endet. Steht der Verdacht auf eine derartige Erkrankung des Herzens im Raum, so wird vor allem die Gesundheitsgeschichte der Familie beleuchtet. Gab es bereits ähnliche Krankheiten oder sind momentan noch andere Familienmitglieder davon betroffen? Je mehr Verwandte erkrankt sind oder waren, desto größer ist die Gefahr für alle anderen, ebenfalls ein derartiges Krankheitsrisiko in sich zu tragen. Dabei gilt, dass der Grad der Verwandtschaft ausschlaggebend ist – je näher die Betreffenden verwandt sind, desto größer ist das Risiko für eine Erkrankung.
Mithilfe der Echokardiographie und der Sonografie-Doppler-Technik (zur Darstellung der Strömungsverhältnisse des Blutes) wird festgestellt, ob eine obstruktive (HCM) oder nicht obstruktive (HOCM) Form der Erkrankung vorliegt. Bei der Echokardiographie lassen sich häufig eine erhöhte Herzfrequenz sowie das Vorhofflimmern feststellen.
Eine Heilung durch eine wie auch immer geartete Behandlung ist nicht in Aussicht. Meist verläuft die Erkrankung aber vergleichsweise mild, sodass gar keine Therapie nötig ist.
Grundsätzlich gilt, dass sich die Patienten schonen und eine allzu starke Belastung für das Herz umgehen sollten. Fühlen sich die Betroffenen durch die Symptome eingeschränkt, gibt es verschiedene Therapieansätze, die die Beschwerden lindern können. So werden Medikamente (unter anderem Betablocker und Kalziumantagonisten) eingesetzt, die gegen die Rhythmusstörungen und gegen die Bildung von Blutgerinnseln wirken sollen. Blutverdünnende Medikamente sollen das Risiko eines Schlaganfalls oder Lungeninfarkts minimieren.
Teilweise wird der Arzt einen chirurgischen Eingriff empfehlen. Ein Herzschrittmacher kann ausgeprägte Rhythmusstörungen in den Griff bekommen und sorgt für einen gleichmäßigen Herzschlag. Ist die hypertrophe Erkrankung weit fortgeschritten und stellt sie ein großes Strömungshindernis dar, ist das Wegschneiden eines Teils der Herzscheidewand möglich. Außerdem kann Alkohol über die Herzkrankgefäße gespritzt werden. Dieser bewirkt, dass die verdickten Muskelzellen umgebaut werden, wobei Bindegewebe entsteht. Dieses ist deutlich dünner und elastischer.
Prognose für Patienten
Die Prognose bei der hypertrophen Herzmuskelerkrankung ist sehr gut – deutlich besser als bei vielen anderen Herzerkrankungen. Teilweise zeigen sich nicht einmal Symptome einer Herzschwäche, wenn kein Strömungshindernis vorliegt bzw. dieses sehr gering ist. Bedrohlich können allerdings Herzrhythmusstörungen sein, diese führen gerade bei jungen Leistungssportlern häufig zum plötzlichen Herztod. Ist die Erkrankung nicht bekannt und wird die körperliche Belastung nicht darauf eingestellt, ist der Herzstillstand eine häufige Todesursache. Rund sechs Prozent aller Kinder und Jugendlichen, die unter HCM leiden, sterben pro Jahr, wenn sie keine Therapie erhalten. Bei Erwachsenen ist es immer noch ein Prozent.
Bei rechtzeitigem Erkennen und einer angemessenen Behandlung bzw. der Umstellung der Lebensweise treten aber häufig gar keine Symptome auf oder lassen sich wenigstens gut behandeln und damit minimieren.
Restriktive Kardiomyopathie
Bei einer restriktiven Herzkrankheit kann sich das Herz während der Phase des Füllens nicht richtig dehnen – die Herzkammerwände sind in ihrer Dehnbarkeit gestört. Es gibt verschiedene Formen dieser Erkrankung, wobei allen gemein ist, dass sie zu einer dauerhaften Schwächung des Herzmuskels führen. Diese Art der Erkrankung zählt in Mitteleuropa zu den seltensten Herzmuskelkrankheiten und hat einige Dinge mit der HCM gemeinsam.
Verschiedenen Formen der restriktiven Herzerkrankung
Die restriktive Herzmuskelkrankheit kann in verschiedenen Formen auftreten:
- Endocarditis fibroplastica
Diese Form der Erkrankung ist auch in Mitteleuropa zu finden und wird durch eine vermehrte Produktion von Abwehrzellen im Immunsystem ausgelöst. Dies wird als Hypereosinophilie bezeichnet – spezielle weiße Blutkörperchen, die bei Allergien sowie bei der Abwehr von Parasiten gehäuft zu finden sind, werden in großen Mengen produziert. Diese lagern sich im Herzmuskel ein und führen zu einer Entzündung desselben. Die zweite Phase der Erkrankung zeigt sich in der beginnenden Verdickung des Herzmuskels sowie in der Bildung von Thromben. Die Fibrose in ausgedehnter Form bildet das letzte Stadium der Krankheit.
- Endomyokardfibrose
Diese Form der Erkrankung wird zu den Autoimmunkrankheiten gezählt, das heißt, der Körper richtet seine Abwehrzellen gegen das eigene Gewebe. Diese Verdickung der Herzwände tritt vor allem in Afrika und Indien auf.
- Endokardfibroelastose
Die Verdickung des Herzmuskelgewebes tritt meist akut auf, wobei die linke Herzkammer schnell und stark eingeengt wird. Häufig sind hierbei auch die Herzklappen sowie die Aortenklappen betroffen.
Ursache der restriktiven Erkrankung des Herzens
Die Bezeichnung „restriktiv“ deutet auf die Symptome der Erkrankung hin – der Begriff heißt so viel wie „einschränkend“. Wer unter der restriktiven Herzkrankheit leidet, bekommt die Einschränkungen im Alltag zu spüren. Diese rühren aus der Verdickung der inneren Herzwand, wobei gleichzeitig vermehrt Bindegewebe eingelagert wird. Dies wird als Fibrosierung bezeichnet. Die Herzkammer ist in der Folge nicht mehr so dehnbar und kann weniger Blut aufnehmen. Die Schlagkraft des Ventrikels ist jedoch nicht vermindert. Pro Herzschlag wirft das Herz weniger Blut aus, es zeigen sich Anzeichen einer Stauung.
Als Hauptursache steht die Amyloidose im Verdacht, bei der sich verschiedene Proteine im Zellzwischenraum anlagern. Diese Proteine sind abnorm verändert und liegen in Form kleiner Fasern im Gewebe vor.
Interessant ist, dass die Krankheit in den Tropen weitaus häufiger vorkommt und hier sogar bis zu 20 Prozent der Todesfälle, die als Folge einer Herzerkrankung auftreten, ausmachen. Eine genaue Erklärung gibt es dafür bislang noch nicht.
Symptome der Erkrankung
Wird nicht gezielt nach dieser Erkrankung gesucht, wird sie meist gar nicht festgestellt. Es gibt keine typischen Symptome, die auf diese Herzerkrankung und auf keine andere Form hinweisen. Häufige Krankheitsanzeichen können mit den einen einer Herzschwäche verglichen werden. Das heißt, es treten
- Leistungsminderung
- Luftnot bei Belastung und später auch in Ruhe
- Wasseransammlungen im Gewebe und in der Lunge
auf. Diese Beschwerden sind mit denen der vorgenannten Herzkrankheiten vergleichbar und weisen nicht sofort auf die restriktive Krankheit hin. Durch eine umfassende Diagnostik muss der Verdacht bestätigt werden. Dies ist zum Beispiel durch den Einsatz der Echokardiographie möglich (die Herzkammer wird schnell gefüllt und der Druck während der Füllung ist links höher als in der rechten Kammer), auch der Gewebedoppler, ein MRT oder eine Herzkathederuntersuchung können Aufschluss über die Erkrankung geben. Die körperlichen Anzeichen müssen ebenfalls berücksichtigt werden: Stauung der Halsvene und Wasseransammlung in der Körperperipherie weisen auf diese Form der Herzkrankheit hin.
Behandlung der restriktiven Herzkrankheit
Liegt die in Mitteleuropa häufigste Form der restriktiven Herzkrankheit vor, so wird der Arzt versuchen, Steroide und Azathioprin als Medikamention einzustellen. Damit sollen die Granulozyten (die weißen Blutkörperchen, die über die Maßen produziert werden) eingedämmt werden. Außerdem werden die Behandlungsansätze, die auch bei der Therapie einer Herzschwäche zum Einsatz kommen, angewendet. So wird zum einen mit Hilfe von Herzglykosiden die Herzschlagfrequenz verringert, was eine geringere Belastung des Herzens darstellt.
Damit die überschüssige Flüssigkeit aus dem Körper ausgeleitet wird bzw. die Ödeme zurückgehen, werden Diuretika eingesetzt. Sie müssen aber dennoch mit einer genügenden Flüssigkeitsaufnahme eingesetzt werden, da andernfalls die unbedingt zu vermeidende Dehydration droht.
ACE-Hemmer senken den Blutdruck und sorgen für eine Regulation des Blutdrucks in den Nieren. Mithilfe organischer Nitrate wird versucht, die Muskulatur des Herzens zu entspannen und die Venen zu erweitern. Damit wird das Herz entlastet, es braucht weniger Sauerstoff. In sehr schweren Fällen der restriktiven Herzkrankheit kommt eine Herztransplantation in Betracht.
Prognose bei restriktiver Herzmuskelkrankheit
Das Überleben der betroffenen Patienten hängt davon ab, wie weit die Erkrankung bei der Diagnosestellung fortgeschritten ist. Durchschnittlich leben die Menschen noch rund sieben Jahre weiter, nachdem die Krankheit festgestellt wurde. Das Problem bei der Behandlung liegt in den Wechselwirkungen: Die verordneten Diuretika helfen einerseits, das überschüssige Wasser aus dem Gewebe zu leiten, andererseits gelangt durch die Medikamente weniger Blut in das Herz. Die Symptome können sich daher sogar noch verschlimmern – Kurzatmigkeit und sogar Atemnot nehmen zu. Durch ACE-Hemmer wird der Blutdruck gesenkt, die verminderte Pumpleistung führt aber dazu, dass zu wenig Blut in den Körper gepumpt wird. Betablocker werden von vielen Patienten schlecht vertragen und verlängern die Lebenserwartung im Allgemeinen nicht. Am besten helfen Antiarrhythmika, die für einen gleichmäßigen Herzschlag sorgen sollen.
Die Prognose ist am besten, wenn die zugrunde liegende Erkrankung behandelt werden kann, damit ist es möglich, die Schädigung des Herzens nicht weiter voranschreiten zu lassen.
Arrhythmogene rechtsventrikuläre Kardiomyopathie
Die arrhythmogene rechtsventrikuläre Herzkrankheit wird autosomal-dominant vererbt – Experten gehen davon aus, dass rund einer von 5000 Menschen erkrankt, die Hälfte davon zeigt eine familiäre Disposition. Es handelt sich um eine Art Genmutation, bei der das Gewebe des Herzens durch Fett- und Bindegewebe ersetzt wird. Interessant ist, dass bei dieser Form der Erkrankung die höchste Todesfallrate zwischen 14 und 20 Jahren auftritt – scheinbar ist dieses Alter für Rhythmusstörungen, die zum plötzlichen Herztod führen, besonders empfänglich. Die Erkrankung tritt weltweit auf, wobei der Schwerpunkt in Norditalien zu liegen scheint.
Ursachen der arrhythmogenen rechtsventrikulären Erkrankung
Wie die Erkrankung zustande kommt, ist bislang nur unzureichend geklärt. Fakt ist, dass sie sich familiär gehäuft zeigt, was auf die genetische Vererbbarkeit schließen lässt. Wie die Krankheit verläuft, hängt jedoch von vielen verschiedenen Faktoren ab, die zusammenspielen und im Einzelfall unterschiedlich wirken. Es steht in jedem Fall fast, dass sich bei der arrhythmogenen rechtsventrikulären Herzmuskelkrankheit Fett und Bindegewebe einlagern und so die Struktur des Herzgewebes verändern. Dabei ist aber nur die rechte Herzkammer von den Veränderungen betroffen – daher auch „rechtsventrikuläre Krankheit“. Die Kammermuskulatur kann nicht mehr wie gewohnt kontrahieren, was soweit reichen kann, dass die Kammer einen völligen Funktionsverlust erleidet. Schwere Rhythmusstörungen drohen, die zum Kammerflimmern und somit zum plötzlichen Tod des Betroffenen führen können.
Männer sind von dieser Erkrankung rund sechsmal häufiger betroffen als Frauen.
Symptome der arrhythmogenen rechtsventrikulären Herzkrankheit
Häufig klagen die Betroffenen über Störungen im Herzrhythmus, wobei das Herz sowohl stolpern als auch rasen kann. Durch diese Störungen können Schwindel- und Ohnmachtsanfälle auftreten. Bei einem schweren Krankheitsverlauf zeigen sich blaue Lippen, Stauungen in den Halsvenen, Wasseransammlungen in Beinen und Armen sowie eine vergrößerte Leber. Diese Symptome sind mit denen einer Rechtsherzinsuffizienz vergleichbar. Auch der plötzliche Herztod ist möglich, was durch die starken Rhythmusstörungen erklärbar ist.
Die ersten Symptome zeigen sich teilweise bereits in einem Alter von neun Jahren. Die stärkste Häufung der Symptome liegt zwischen 9 und 20 Jahren. Oft beruhigen sich die Beschwerden dann wieder und treten ab dem 50. Lebensjahr verstärkt auf.
Behandlung der arrhythmogenen rechtsventrikulären Erkrankung
Vor der eigentlichen Behandlung steht eine gründliche Untersuchung, die aus der Anamnese und Betrachtung der aktuellen Beschwerden besteht. Außerdem wird die jeweilige Familiensituation eingehend beleuchtet. Die Echokardiographie wird angewendet, um typische Veränderungen im Ruhe- sowie im Belastungszustand zu verdeutlichen. Dabei geht es insbesondere um eine Darstellung der Erregungsausbreitung, wie sie in den Ventrikeln stattfindet. Störungen im Herzrhythmus werden am besten durch ein Langzeit-EKG nachgewiesen, das für mindestens 24 Stunden getragen wird. Bei diversen Screenings zeigen sich Veränderungen bereits dann, wenn noch gar keine Beschwerden vorhanden sind. Besteht der dringende Verdacht auf Vorliegen einer arrhythmogenen rechtsventrikulären Erkrankung, ist die Untersuchung per Herzkatheder unausweichlich. Sehr selten wird die Muskelbiopsie durchgeführt, um erkranktes Herzgewebe zu untersuchen.
Steht die Diagnose einer arrhythmogenen rechtsventrikulären Erkrankung und treten bislang keine Beschwerden auf, ist keine Behandlung nötig. Schwere körperliche Belastungen durch eine entsprechende berufliche Tätigkeit oder durch das Trainieren für sportliche Wettkämpfe sollten dennoch vermieden werden.
Für die Behandlung der arrhythmogenen rechtsventrikulären Erkrankung kommen unter anderem Kalziumantagonisten zum Einsatz, auch Beta-Blocker werden angewendet. Kalziumantagonisten hemmen den Einstrom von Kalzium in die Zellen, was wiederum Einfluss auf die Bildung einer Erregung sowie auf deren Ausbreitung hat. Der Herzschlag verlangsamt sich durch die Gabe dieser Medikamente.
Betablocker gehören zu den üblichen Behandlungsmitteln bei Bluthochdruck sowie Herzinsuffizienz und bewirken, dass das Herz nur langsam erregt wird. Der Grund: Betarezeptoren werden durch Adrenalin angeregt, der Herzschlag wird schneller. Beta-Blocker reduzieren die Erregbarkeit des Herzens, weil die Betarezeptoren blockiert werden. Sie können demzufolge nicht auf einen Erregungszustand reagieren, der Herzschlag verlangsamt sich.
Mediziner sprechen von Arrhythmika der Klassen VI (Kalziumantagonisten) und der Klasse II (Beta-Blocker). Die Mittel der Klassen I und III kommen ebenfalls bei der Behandlung der arrhythmogenen rechtsventrikulären Erkrankung zum Einsatz, allerdings nur bei Patienten, deren Risiko für den plötzlichen Herztod deutlich erhöht ist. Den Betroffenen wird zudem chirurgisch geholfen, indem ein Defibrillator eingesetzt wird. Dieser bringt das Herz wieder zum Schlagen, wenn es durch die Arrhythmien aus dem Takt geraten ist bzw. stillsteht.
Prognose für eine arrhythmogene rechtsventrikuläre Erkrankung
Ohne Behandlung hat die arrhythmogenen rechtsventrikulären Erkrankung keine gute Prognose. Rund 70 Prozent derjenigen, bei denen die Krankheit diagnostiziert wurde und die keine Therapie erhielten, sterben binnen der nächsten zehn Jahre nach Diagnosestellung. Bei rechtzeitiger Behandlung hingegen ist die Prognose gut und die Lebenserwartung ist kaum eingeschränkt.
Viele Betroffene bleiben ein Leben lang beschwerdefrei und wissen in vielen Fällen gar nicht, dass sie überhaupt erkrankt sind. Allerdings besteht das Risiko für gefährliche Herzrhythmusstörungen und diese können zum plötzlichen Herztod führen.
Sonstige Herzmuskelerkrankungen
Neben den genannten vier Hauptformen gibt es weitere Erkrankungen des Herzmuskels, die zum Beispiel als „Broken-Heart-Syndrome“ (stressbedingte Erkrankung, die meist ohne Folgen ausheilt) oder als „Non-Compaction-Kardiomyopathie“ (Erkrankung lediglich des linken Ventrikels) bekannt sind. Auch infolge des Bluthochdrucks können Herzmuskelerkrankungen auftreten, die sich in erster Linie durch einen Verlust an Leistungsfähigkeit des Herzens bemerkbar machen. So muss das Herz bei Bluthochdruck – der sogenannten Hypertonie – weitaus kräftiger arbeiten, weil der Widerstand in den großen Blutgefäßen höher ist. Die linke Herzkammer vergrößert sich dadurch, verliert aber im Laufe der Zeit an Leistungsfähigkeit. Im engeren Sinne und nach der Definition der Amerikanischen Herzgesellschaft (AHA) dürfte diese Erkrankung aber nicht zu den Herzmuskelkrankheiten zählen, da sie Folge einer anderen Herz-Kreislauf-Erkrankung ist. Die eigentlichen Kardiomyopathien entstehen aber ohne eine derartige Vorschädigung des Herz-Kreislauf-Systems.
Leben mit der Erkrankung: Was sollten Patienten wissen?
Eine Herzerkrankung schränkt das Leben der Betroffenen und ihrer Familien mehr und mehr ein, wenn keine Heilung in Aussicht ist. Generell sollte auf die Empfehlung des Arztes vertraut werden, was zum Beispiel die tägliche Bewegung, eine körperliche Schonung und die allgemeine Lebensführung angeht. Die folgenden Hinweise sind daher allgemeiner Natur und gelten immer in Verbindung mit einer Rücksprache mit dem behandelnden Arzt:
1. Bewegung
Patienten sollen Leistungs- und Wettkampfsport meiden, sich aber regelmäßig moderat bewegen. Das körperliche Training muss sich individuell an den Krankheitssymptomen orientieren.
2. Ernährung und Körpergewicht
Eine gesunde Ernährung sollte selbstverständlich sein, wobei auf eine ausreichende Mineralstoff- und Vitaminzufuhr u. a. zur Ernährung der Muskulatur geachtet werden sollte (z. B. Vitamin E, Zink, Magnesium u. a.). Größere Mahlzeiten sollten vermieden werden, besser sind häufigere, kleine Portionen. Damit lässt sich auch das Gefühl der Brustenge vermeiden.
Das Körpergewicht sollte angemessen sein, ein „gesunder“ BMI ist anzustreben.
3. Rauchen und Alkohol
Patienten mit einer Herzerkrankung sollten auf Nikotin und Alkohol gänzlich verzichten. Beides belastet den Körper und das Herz stark.
4. Medikamente
Patienten sollten wissen, mit welchen Nebenwirkungen sie bei der Einnahme der Medikamente zur Behandlung einer Herzerkrankung rechnen müssen. Die Aufklärung darüber liegt in den Händen des Arztes.
5. Sexualleben
Viele Patienten leiden unter Angstzuständen und Depressionen, die unter anderem aus Schuldgefühlen gegenüber den Kindern rühren. Eine psychologische Betreuung sollte in einem solchen Fall die Therapie begleiten.
6. Impfungen
Patienten sollten sich jährlich gegen Grippe impfen lassen, um eine derartige Erkrankung, die sich zusätzlich auf die Leistungsfähigkeit des Herzens auswirken kann, zu verhindern.
7. Teilnahme am Straßenverkehr
Sofern keine Symptome vorliegen, die die Aufmerksamkeit des Fahrers vom Fahren ablenken, sollte die gewohnte Teilnahme am Straßenverkehr möglich sein. Für das Führen von Personentransporten und Lastkraftwagen müssen die Bestimmungen der zuständigen Behörden berücksichtigt werden.
8. Arbeitsleben
Die meisten Betroffenen können ihrer gewohnten beruflichen Tätigkeit nachgehen, sofern es sich nicht um eine körperlich stark belastende Arbeit handelt. Die Berufstauglichkeit für Piloten, Notfalldienste oder Militärbedienstete kann eingeschränkt sein.
9. Reisen
Meist bestehen keine Bedenken gegen Flugreisen. Die Fluggesellschaften geben Hinweise zu „Fitness to fly for passengers with cardiovascular disease“ heraus.
Eine Reiseversicherung kann für Patienten mit einer Herzerkrankung teurer sein als für gesunde Menschen. Teilweise gibt es speziell angepasste Reiseversicherungen.
10. Lebensversicherung und Kredite
Einige Versicherer lehnen den Abschluss einer Lebensversicherung für Patienten mit einer Herzerkrankung ab. Auch die Kreditvergabe kann erschwert sein, weil die Banken um die Rückzahlungsraten fürchten.
11. Betroffene Kinder
Lehrer, Erzieher und Ausbilder sollten über die gesundheitlichen Probleme des Kindes informiert werden. Fehlen Symptome oder bestimmte Risikofaktoren, sollte das Kind an einer normalen sportlichen Betätigung im aeroben Bereich teilnehmen können.
12. Schwangerschaft und Geburt
Zeigt sich zum Beispiel eine dilatative Herzerkrankung im Rahmen einer Schwangerschaft, sollte auf eine erneute Schwangerschaft verzichtet werden, auch wenn die Symptome nach der Entbindung wieder abgeklungen sind. Die Geburt kann aufgrund der starken körperlichen Belastung für den gesamten Körper zu einer Überforderung des Herzens und zum Herzstillstand führen. Generell gelten Schwangerschaften mit einer Herzerkrankung als Risikoschwangerschaften und –geburten.
Adresse
Praxis für Kardiologie und Prävention
- Thomas Gamm und Dr. Franziska Bruhn
Teltower Damm 15
14169 Berlin-Zehlendorf
Facharzt für Innere Medizin
Kardiologie · Rettungsmedizin
Hypertensiologe DHL
Präventivmediziner DAPM
Tauchtauglichkeitsuntersuchungen
Kontakt
Telefon: 030 84714334
Fax: 030 81052650
info@kardiologie-gamm.de
Sprechzeiten
Montag 8-17 Uhr
Dienstag 8-14 und 15-18 Uhr
Mittwoch 8-17 Uhr
Donnerstag 8-14 und 15-18 Uhr
Freitag 8-12 Uhr
Weitere Termine nach Vereinbarung
